دوشنبه, ۱۰ اردیبهشت, ۱۴۰۳ / 29 April, 2024
مجله ویستا
تشخیص HIV نیازی به جراح اعصاب نیست!!

رادیولوژیست یافتههایی را گزارش کرد که بیشتر مایه نگرانی در مورد سرطان بود تا یک فرآیند عفونی. بیمار تنها زندگی میکرد، فرزندی نداشت و ۸ سال قبل از مکزیک مهاجرت کرده بود. برای وی استرویید آغاز شد و برای نمونهبرداری و اکسیزیون احتمالی به یک مرکز ارجاعی (referal) منتقل شد.
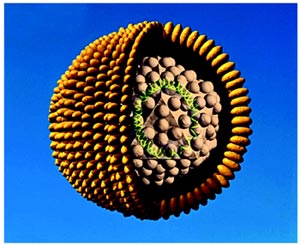
مرکز ارجاعی، بیمار تحت کرانیوتومی سمت چپ و نمونهبرداری از مغز قرار گرفت. برخلاف انتظار، پاتولوژی نشاندهنده کیستهای توکسوپلاسما بود که تشخیص توکسوپلاسموز مغزی را تایید میکرد و درمان آن آغاز شد. این تشخیص، آزمون HIV را ایجاب میکرد که جواب آن مثبت بود. این مورد بیماری، اهمیت تشخیص عفونت HIV را خاطرنشان میسازد، به ویژه در شرایطی که علایم، نشانهها یا بررسیهای آزمایشگاهی یا رادیولوژیک با بیماریهای ناشی از HIV همخوانی داشته باشند. تخمین زده میشود که عفونت HIV بیش از یک میلیون نفر را در ایالات متحده درگیر کرده است. تعداد عفونتهای جدید HIV از سال ۱۹۹۸ تا به حال ثابت مانده و در حدود ۰۰۰/۴۰ مورد در سال است.
به نظر میرسد در حدود یک چهارم افراد آلوده (همانند این مورد، از HIV مثبت بودن خود آگاه نیستند. میزان عفونت تشخیص داده نشده HIV به ویژه در مردان جوان (۲۴ تا ۱۸ ساله) که با مردان دیگر ارتباط جنسی دارند بالاست (۷۹). الگوسازی آماری نشان میدهد که تقریبا نیمی از افراد آلوده به HIV در ایالات متحده عفونت خود را تا سن ۲۵ سالگی کسب کردهاند و یک چهارم تا سن ۲۲ سالگی. در مقایسه با افراد سفیدپوست غیراسپانیایی تبار، میزان عفونت HIV در سیاهپوستان غیراسپانیایی تبار تقریبا ۸ برابر و در اسپانیایی تبارها ۳ برابر بیشتر است. افزایش بروز شدیدی از نظرعفونت HIV به ویژه در میان زنان جوان اقلیت مشاهده میشود که در اثر ارتباط با جنس مخالف آلوده میشوند.
بیش از ۰۰۰/۵۰۰ مورد مرگ تجمعی تا به حال در ایالات متحده در افراد مبتلا به نشانگان نقص ایمنی اکتسابی (AIDS) رخ داده است. مکانیسم اصلی که عفونت مزمن HIV از طریق آن موجب نقص ایمنی میشود، کاهش سطح و عملکرد لنفوسیتهای T از نوع CD۴ است.
اگر چه میانه زمان سپری شده از تغییر سرمی HIV تا ایجاد AIDS بدون درمان بین ۱۱-۸ سال است، بسیاری از بیماران مبتلا به عفونت HIV، شمارش CD۴ پایینی در هنگام تشخیص دارند یا تا زمانی که با عفونتهای فرصت طلب مانند توکسوپلاسموز یا پنوموسیستیس مراجعه کنند، تشخیص داده نمیشوند.
تقریبا یک چهارم بیماران به طور همزمان با عفونت HIV و AIDS تشخیص داده میشوند و تقریبا ۴۰ از افراد آلوه به HIV که به تازگی تشخیص داده میشوند طی یک سال معیارهای AIDS را پر میکنند.
از دیدگاه بالینی، ارایهکنندگان خدمات باید یک شرح حال کامل و هدفمند بگیرند تا کاملا عوامل خطرزای بیمار را برای عفونت HIV درک کنند. ارزیابی عوامل خطرزا در فرآیند غربالگری حیاتی است چرا که بخش قابل توجهی از آمریکاییها، رفتارهایی را گزارش میکنند که میتواند آنها را در معرض خطر عفونت HIV قرار دهد. در مردان، شناخته شدهترین عوامل خطرزا همجنس بازی (۶۰)، تزریق مواد مخدر وریدی (۱۶) و تماس با جنس مخالف مبتلا به HIV یا در معرض خطر بالای آن (۱۷) است .
در زنان تماس جنسی با جنس مخالف شایعترین عامل خطرزا است (۷۶) و در پی آن تزریق مواد مخدر وریدی قرار دارد (۲۱). بخش قابل توجهی از افراد آلوده به HIV عامل خطرزای خاصی ندارند، هرچند که تخمینها بسته به نحوه تعیین و ارزیابی عوامل خطرزا تفاوت دارند.
برخلاف ارزیابی خطر به کار گرفته شده برای تخمین احتمال وجود سایر پدیدههای بالینی (مانند آمبولی ریوی و انفارکتوس میوکارد)، گرفتن شرح حال از نظر عفونت HIV، با توجه به ماهیت سوالات مربوطه، نیاز به حساسیت بالایی دارد. عدم موفقیت در این کار ممکن است منجر به اخذ شرح حال ضعیف یا نادرست و نهایتا فقدان عامل محرک برای درخواست آزمایش HIV شود.
ارزیابی عوامل خطرزا به ویژه به این دلیل اهیمت دارد که تشخیص بالینی عفونت حاد HIV چالشبرانگیز است چرا که علایم آن گذرا، غیراختصاصی و اغلب غیرمعمول هستند و در پی بهبود عفونت حاد HIV، بیماران اغلب دچار یک مرحله طولانی و نسبتا بیعلامت میشوند تا زمانی که دچار نقص ایمنی شدید شوند.
وضعیت بالینی بیمار پس از جراحی به طور ثابت بدتر شد. وضعیت عصبی او رو به وخامت گذاشت، برای حفظ راههای هوایی نیاز به تهویه مکانیکی پیدا کرد و به برخی عوارض عفونی دچار شد که نهایتا پس از ۵ هفته بستری در بیمارستان منجر به مرگ بیمار گردید.
آیا تشخیص عفونت HIV در زمان بستری شدن بیمار میتوانست منجر به تغییر در پیامد کلی بیمار شود یا خیر. با وجود این تشخیص زودهنگام عفونت HIV طی مدت بستریشدن در بیمارستان با یافتههای تصویربرداری ذکر شده میتوانست به انجام سریع آزمایش آنتیبادی توکسوپلاسموز منجر شود که از نمونهبرداری غیرضروری مغز جلوگیری میکرد.
علاوه بر هشدار در مورد اهمیت در نظر داشتن عفونت HIV در بیماران دارای تظاهرات بالینی همخوان، این مورد بیماری همچنین پرسشهایی را در مورد نقش غربالگری عمومی HIV در تشخیص افراد آلوده پیش از اینکه با عفونتهای فرصتطلب وخیم مراجعه کنند، برمیانگیزد.
غربالگری HIV میتواند به تشخیص افراد آلوده در مراحل ابتداییتر عفونت منجر شود. تشخیص سریعتر میتواند در صورتی که بیمار دارای معیارهای بار ویروسی یا شمارش سلولهای CD۴ مورد نظر، تحت درمان ضد ویروسی بسیار فعال قرار گیرد یا اینکه پیش از مراجعه با عفونتهای وخیم پروفیلاکسی برای عفونتهای فرصتطلب بگیرد، به نوبه خود به کاهش مرگ و میر و عوارض منجرگردد.
اگرچه درمان ضد رتروویروسی در تمام مراحل بیماری HIV موثر است، در صورتی اثر آن بیشتر میشود که پیش از دچارشدن بیمار به نقص ایمنی پیشرفته آغاز گردد. یک فایده بالقوه و مهم تشخیص سریعتر عفونت HIV، کاهش انتقال ثانویه است، چرا که افرادی که از وضعیت سرمی HIV مثبت خود آگاه هستند کمتر در رفتارهای پرخطر درگیر میشوند تا کسانی که از وضعیت خود آگاه نیستند.
یک چالش مهم ارزیابی فواید بالقوه مربوط به غربالگری روتین HIV، این است که کاهش عوارض و مرگ و میر ناشی از HIV عمدتا به فواید به دست آمده از درمان رتروویروسی فعال در بیماران مبتلا به بیماری پیشرفتهتر مربوط میشود. شواهد بالینی مستقیم مبنی بر اینکه تشخیص، پایش و درمان عفونت HIV در مراحل ابتداییتر بیماری با بهبود پیامدهای بالینی ارتباط دارد، در حال حاضر موجود نیست.
علاوه بر این مطالعاتی که نشان دهند تشخیص HIV موجب کاهش رفتارهای پرخطر میشود، تفسیرشان بسیار دشوار است چرا که میزان مشارکت در آنها پایین است، خروج از پیگیری در آنها بالا است و تکیه بر تغییرات رفتاری دارند که توسط خود فرد گزارش شده و میتواند به سمت پاسخهای مطلوب از نظر اجتماع سوگرایی پیدا کند. همچنین شواهدی وجود دارد که آگاهی از وضعیت سرمی HIV لزوما منجر به کاهش رفتارهای پرخطر نمیشود، چرا که برخی مطالعات، رفتارهای پرخطر یا افزایش میزان عفونت HIV و سایر بیماریهای منتقل شونده از طریق جنسی را در افراد آلوده به HIV و جمعیتهای پرخطر با میزان بالای انجام آزمایش به طور ثابت گزارش میکنند.
در فقدان دادههای بالینی مستقیم که نشاندهنده فواید غربالگری روتین باشد، مطالعات متعددی، هزینه – اثربخشی غربالگری روتین HIV را ارزیابی کردهاند. در کل، هنگامی که فواید بالقوه حاصل از کاهش انتقال ثانویه لحاظ شوند، این تحلیلها مشخص کردند که غربالگری روتین هزینه – اثربخش است (کمتر از ۰۰۰/۵۰ دلار به ازای هر سال عمر تعدیل شده بر مبنای کیفیت(۱) [QALY]) حتی زمانی که شیوع عفونتهای HIV تشخیص داده نشده در حد شیوع جمعیت عمومی یا بسیار کمتر از آن باشد (حدود ۲/۰) بدون درنظر گرفتن فواید مربوط به انتقال ثانویه، غربالگری روتین در شرایط شیوع کم، هزینه – اثربخش نیست۰۰۰/۵۰ دلار در هر QALY) اما در حالت شیوع بالا (۱) همچنان هزینه – اثربخش است.
در سال ۲۰۰۶، مرکز کنترل و پیشگیری از بیماریها(۲) (CDC)راهکارهای جدیدی را منتشر کرد که غربالگری روتین HIV را برای تمام افراد ۶۴-۱۳ ساله توصیه میکند مگر اینکه ثابت شود که شیوع عفونت HIV در آن شرایط خاص سلامت، کمتر از ۱/۰ است. CDC همچنین مشاوره خطدهی شده را با استفاده از رویکرد «اختیار خروج» توصیه میکند، به این معنی که بیماران باید آگاه شوند که آزمایش HIV برایشان انجام خواهد شد، مگر اینکه خودشان از انجام آزمایش امتناع کنند (از غربالگری خارج شوند). جهت انجام آزمایش، بیماران نیازی نیست تا فرم رضایتنامه خاصی را امضا کنند. این رویکرد در اختیار به خروج، مشابه توصیههای غربالگری روتین در مراقبتهای پیش از زایمان است. نیاز به رضایتنامه امضا شده اختصاصی برای آزمایش HIV اصولا هنگامی احساس شد که عواقب روانی شدیدی در اثر آزمایش HIV ایجاد میشد و درمان موثری نیز وجود نداشت.
با جهتدهی فرآیند رضایتدادن و حذف نیاز به ارزیابی خطر، توصیههای CDC به لحاظ تئوریک برای پزشکان کمتر دردسرساز است و راحتتر به انجام میرسد و به جاافتادن آزمایش HIV در عصری که درمان موثر وجود دارد، کمک میکند. با وجود این، مطالعاتی که انجام آزمایش روتین با اختیار خروج را در شرایط کمخطر و با شیوع کم ارزیابی کنند، هنوز در دسترس نیست، هرچند که حتی در جوامع با شیوع بالا نیز قسمت عمدهای از بیماران از انجام آزمایش امتناع میکنند.
سایر چالشهای مهم در اجرای توصیههای سال ۲۰۰۶ CDC شامل لزوم اطمینان از انجام کاملا اختیاری و آگاهانه آزمایش، نیاز به حفظ رازنگهداری در آزمایش، بالابودن سهم موارد مثبت کاذب در جوامع با شیوع پایین، تداوم اثرات ناگوار در افراد آلوده به عفونت HIV و قوانین یا سیاستهای فعلی در برخی ایالتها است که کسب رضایت آگاهانه اختصاصی با مشاوره جامع پیش از آزمایش در آنها اجباری است.
توصیههای جدید کارگروه خدمات پیشگیری ایالات متحده(۱) (USPSTF)نسبت به راهکارهای CDC، اختیار بیشتری را به پزشکان برای غربالگری در جوامع کمخطر با شیوع پایین میدهد. از آنجا که این مرکز، دریافت که فواید بالقوه غربالگری روتین در قیاس با مشکلات و خطرات بالقوه آن (شامل برچسب خوردن، اضطراب و موارد مثبت کاذب) اندک است، توصیهای له یا علیه غربالگری روتین نمیکند.
اگرچه غربالکردن بزرگسالان و جوانان بدون علامت بدون عوامل خطر قابل شناسایی میتواند افراد آلوده به HIV بیشتری را تشخیص دهد، اما تعداد کلی عفونتهای جدید تشخیص داده شده، محدود خواهد بود و فواید تشخیص زودهنگام بر عوارض یا مرگ و میر و میزان انتقال به اثبات نرسیده است. مرکز خدمات پیشگیری قویا غربالگری را در افرادی که رفتارهای پرخطر دارند و جوامعی که شیوع بالا دارند توصیه میکند، چرا که مزایای غربالگری بسیار بیشتر خواهد بود.
برای بیمار ذکر شده در این مقاله، مشخص نیست که آزمایش فوری HIV و کاربرد بههنگام آنتیبیوتیکها طی بستری فعلی بتواند پیامد نهایی را با توجه به مخاطرات عفونت فرصتطلب بروز کرده تغییر دهد. با وجود این، توکسوپلاسموز به طور معمول تنها پس از سقوط شمار CD۴ به زیر ۱۰۰ سلول در هر میلیمتر مکعب رخ میدهد و این امر نشان میدهد که شانس زیادی وجود دارد که بیمار به مدت یک دهه یا بیشتر به HIV آلوده شده باشد.
اگرچه وی پیش از این سالم توصیف شده است، اما بیمار احتمالا در پی تغییر سرمی، مراجعاتی به نظام خدمات سلامت داشته است. پزشکان باید هر مراجعه به نظام خدمات سلامت را به عنوان یک فرصت بالقوه برای کسب اطلاع از عوامل خطرزای HIV در نظر داشته باشند و موارد گزارش شده را با توجه به فواید فراوان آزمایش این افراد، مورد آزمون قرار دهند. حدود ۴۰ افراد گزارشکننده عوامل خطرزای HIV هیچگاه مورد آزمایش قرار نگرفتهاند. حتی در صورت دسترسی خوب به خدمات سلامت، رفتارهای پرخطر اغلب تشخیص داده نمیشوند یا علیرغم تشخیص منجر به آزمایش نمیگردند.
یک راهبرد پرفایده دیگر آزمایش روتین افرادی است که در جوامع با شیوع بالا مورد ارزیابی قرار میگیرند. با وجود این، آزمایش بر مبنای شیوع در اغلب موارد عملی نیست چرا که بسیاری از پزشکان به دادههای شیوع محلی دسترسی ندارند. علاوه بر این، اگرچه توصیههای قبلی آستانه شیوع را برای آزمایش ۱ میدانستند، اما آستانه پایینتر احتمالا براساس تحلیلهای هزینه-اثربخشی جدید مناسب هستند اما توافق عمومی در مورد این آستانه وجود ندارد.
غربالگری HIV میتواند طی هر نوع مراجعه برای خدمات سلامت مشتمل بر مراقبتهای اولیه، خدمات فوریتی یا اورژانس و ویزیتهای سرپایی انجام شود. با وجود این، آزمایش صرف کافی نیست. دو مطالعه درباره آزمایش روتین در مراکز خدمات فوریتی مشخص کرد که تا یک چهارم بیماران HIV مثبت، نتیجه آزمایش خود را دریافت نکردند. حدود ۶۰-۴۰ درصد افراد آلوده به HIV به طور منظم ارایهکننده خدمتی را به جز در بخش اورژانس نمیبینند. برای تشخیص حداکثر فواید بالقوه هرگونه برنامه غربالگری HIV، بیماران باید از نتیجه آزمایش آگاه باشند و به خدمات پیگیری مناسب ملحق شوند.
آزمایشهای سریع HIV، سهم بیمارانی را که از نتیجه مقدماتی آزمایش آگاه میشوند، افزایش میدهد و میتواند به ویژه در شرایطی غیر از خدمات اولیه که یافتن بیماران برای آگاهکردنشان از نتیجه آزمایش دشوار است، مفید باشد. با وجود این نتیجه مثبت آزمایش سریع همچنان نیاز به آزمایش تاییدکننده دارد، موضوعی با اهمیت خاص در جوامع با شیوع کمتر که نسبت موارد مثبت کاذب در آنها بالاتر است. در بسیاری از مراکز خدمات فوریتی، بخش اورژانس و بیمارستانها، غربالگری روتین لازم است چرا که شیوع عفونتهای تشخیص داده نشده نسبتا بالاست. در موارد بستری، پروتکلهای مشخصکردن نتایج قبلی آزمایش HIV در هنگام بستری به صورت روتین، ارزیابی وجود عوامل خطر HIV، آگاهکردن بیماران از نتیجه آزمایش تاییدکننده و ملحقکردن افراد آلوده به خدمات باید طراحی و پیادهسازی شود. در بیماران با آزمایش قبلی منفی، فایده تکرار آزمایش HIV بستگی به میزان بروز عفونت HIV دارد. در کسانی که رفتارهای پرخطر دارند یا در جوامع با شیوع بالا، تکرار آزمایش ممکن است به صورت سالانه لازم باشد. در افراد کمخطر که در بیمارستانهای با شیوع کم ارزیابی میشوند، غربالگری مکرر در هر دورهای از زمان هزینه – اثربخش نخواهد بود.
ترجمه: دکتر دلآرا بابایی
منبع:
Chou R. Diagnosing HIV-It doesn&#۰۳۹;t take a brain surgeon. http://www.webmm-ahrg.gov/case.aspx? case ID-۱۷۶ May ۲۰۰۸.
منبع:
Chou R. Diagnosing HIV-It doesn&#۰۳۹;t take a brain surgeon. http://www.webmm-ahrg.gov/case.aspx? case ID-۱۷۶ May ۲۰۰۸.
منبع : هفته نامه نوین پزشکی
همچنین مشاهده کنید
نمایندگی زیمنس ایران فروش PLC S71200/300/400/1500 | درایو …
دریافت خدمات پرستاری در منزل
pameranian.com
پیچ و مهره پارس سهند
خرید میز و صندلی اداری
خرید بلیط هواپیما
گیت کنترل تردد
خلیج فارس ایران مجلس شورای اسلامی آمریکا مجلس دولت شورای نگهبان حجاب بودجه دولت سیزدهم جمهوری اسلامی ایران مجلس یازدهم
شهرداری تهران تهران هواشناسی فضای مجازی قتل سیل شورای شهر شورای شهر تهران پلیس وزارت بهداشت سازمان هواشناسی آموزش و پرورش
ایران خودرو قیمت دلار خودرو قیمت خودرو دلار بازار خودرو مالیات بانک مرکزی قیمت طلا سایپا مسکن تورم
تلویزیون سریال رسانه تئاتر سینمای ایران موسیقی فیلم بازیگر ازدواج سریال پایتخت سینما کتاب
سازمان سنجش شورای عالی انقلاب فرهنگی انتخاب رشته
رژیم صهیونیستی غزه اسرائیل فلسطین جنگ غزه حماس روسیه عربستان ترکیه اوکراین نوار غزه طوفان الاقصی
استقلال فوتبال پرسپولیس سپاهان تیم ملی فوتسال ایران فوتسال بازی تراکتور لیگ برتر جام حذفی آلومینیوم اراک باشگاه پرسپولیس
هوش مصنوعی اپل ایلان ماسک امارات گوگل تبلیغات همراه اول آیفون سامسونگ بنیاد ملی نخبگان ایرانسل
مواد غذایی خواب ویتامین طول عمر دیابت سلامت روان مالاریا بارداری دندانپزشکی آلزایمر