جمعه, ۷ اردیبهشت, ۱۴۰۳ / 26 April, 2024
مجله ویستا
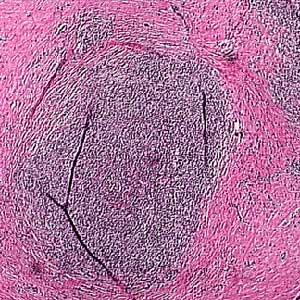
بررسی آسیبشناسی ضایعات پوستی با نمای زگیلی در بیماران پیوندکلیه
در یك مطالعه كه بر روی ۱۳ بیمار پیوند كلیه صورت گرفت، از ۵۹ ضایعه كه نمای بالینی آنها زگیل معمولی به نظر میرسید، بیوپسی به عمل آمد. بررسی پاتولوژی آنها نشان داد كه ۱۸ ضایعه SCC ، نوزده ضایعه زگیل همراه با دیسپلازی و فقط ۱۶ ضایعه زگیل ساده بوده است. بقیة ضایعات، آسیبشناسی مطابق با اپیدرمودیسپلازی وروسیفرم، كراتوزهای غیراختصاصی و یك مورد هم كارسینوم سلول بازال بوده است. این مطالعه نشان داد كه ارتباط بین نمای بالینی و آسیبشناسی ضایعات در بیماران پیوند كلیه، ضعیف میباشد(۲).
با توجه به این پیش زمینه، ما نیز تصمیم گرفتیم كه آسیبشناسی ضایعات با نمای زگیلی را در بیماران پیوند كلیه بررسی نمائیم و میزان تغییرات دیسپلاستیك و یا بدخیمی را در این ضایعات تعیین نمائیم.
روش اجرا
۵۵ بیمار پیوند كلیه كه توسط نفرولوژیست به درمانگاههای پوست وابسته به دانشگاه علوم پزشكی اصفهان جهت بررسی ضایعات پوستی ارجاع داده شده بودند، از نظر وجود ضایعات زگیلی معاینه شدند.از ضایعات پوستی كه در معاینه نمای زگیلی داشتند، بیوپسی به عمل آمد و جهت بررسی بافتی به آزمایشگاه آسیبشناسی فرستاده شد.
یافتهها
از ۵۵ بیمار بررسی شده، ۱۷ نفر (۹/۳۰%) مبتلا به ضایعات پوستی با نمای زگیلی بودند. از مجموع ۵۰ عدد ضایعه زگیلی كه در این بیماران بیوپسی شد، ۴۷ عدد (۹۴%) در آسیبشناسی زگیل معمولی ، ۳ عدد (۶%) زگیل همراه با دیسپلازی گزارش شد. موردی از تغییرات بدخیمی در پاتولوژی هیچیك از ضایعات گزارش نشد. مدت زمان پیوند ۱ ماه تا حداكثر ۱۰ سال و بطور متوسط ۴۹ ماه (كمتر از ۵ سال) بود. تمام بیماران تحت درمان با داروهای مهاركنندة سیستم ایمنی شامل پردنیزولون، سیكلوسپورین و آزاتیوپرین بودند.
بحث
علیرغم مطالعه مشابه قبلی در این زمینه كه در آن تعداد موارد دیسپلازی و بدخیمی، درصد قابل توجهی از ضایعات با نمای زگیلی را در بیماران پیوند كلیه تشكیل داده است، در اینمطالعه دراكثرموارد (۹۴%)، آسیبشناسی ضایعاتی كه نمای بالینی آنها زگیل معمولی بود، مطابقت با نمای بالینی آنها داشت. فقط در ۶% موارد، دیسپلازی همراه وجود داشته و موردی نیز از بدخیمی گزارش نشد.
در بیماران پیوند عضو، با فاصله كمی بعد از پیوند، زگیل ایجاد میشود و در ۵ سال بعد از پیوند، تا ۹۰% بیماران مبتلا به زگیل میباشند(۳). به طور كلی شیوع زگیل در بیماران پیوند كلیه از ۲۴ تا ۱۰۰ درصد گزارش شده است(۱). در ایجاد سرطانهای پوست در بیماران پیوند كلیه، HPV را دخیل میدانند. در یك مطالعه DNA ویروس HPV از گروه ایجادكننده اپیدرمودیسپلازی و روسیفرم را در بیوپسی ضایعات پیش بدخیم و سرطانهای پوستی غیرملانومایی در بیماران پیوند كلیه، ردیابی كردهاند(۴)، همچنین بسیاری از ضایعات پیش بدخیم و بدخیم مخاط دهان در بیماران پیوند عضو، همراه با وجود HPV بوده است(۵). نقش HPV حتی در ایجاد ضایعات بدخیم پوستی در بیماران بدون نقص ایمنی نیز مطرح است(۶).
به هرحال ، نقش HPV در اتیولوژی كارسینوم در جا و مهاجم ناحیه تناسلی به خوبی اثبات شده است. ولی نقش احتمالی HPV در اتیولوژی سرطانهای پوستی غیرملانومایی كه به صورت نسبتاً شایع در بیماران پیوند كلیه دیده میشود، تا این اواخر كاملاً شناخته نشده بود. این امر به خاطر نبودن سیستمهای ردیابی حساس انواع HPV در ضایعات پیش بدخیم و بدخیم بوده است. ولی با روشهای جدید از جمله PCR نقش HPV در سرطانهای پوستی غیرملانومایی، بیشتر شناخته شده است(۷). حتی در موهای كنده شده از بیماران پیوند كلیه نیز میزان انواع HPV عامل اپیدرمودیسپلازی و روسیفورم، بیشتر از میزان آن در افراد سالم داوطلب بوده است(۸). اكنون HPV در ایجاد سرطانهای پوستی در بیماران پیوند كلیه، به شدت مطرح است(۹). یافتنDNA ویروس پاپیلومای انسانی در سرطانهای پوستی غیرملانومایی در این بیماران، این نقش را تأیید میكند(۱۰).در ایجاد زگیل در بیماران پیوند كلیه، رژیم دارویی نیز مؤثر میباشد. در یك مطالعه، سه رژیم درمانی متفاوت از داروهای مهاركننده سیستم ایمنی در بیماران پیوند كلیه در رابطه با ایجاد زگیل در این بیماران بررسی شد. پردنیزولون+ آزاتیوپرین (PA) ، پردنیزولون+ آزاتیوپرین+ سیكلوسپورین(PAC) و پردنیزولون+ سیكلوسپورین(PC) سه رژیم درمانی متفاوت بررسی شده بودند. در این مطالعه نشان داده شد كه در گروه تحت درمان با رژیم PAC و PC در مقایسه با گروه تحت درمان با رژیم PA ، زگیل زودتر ایجاد شده است. در ۲ بیمار، بررسی آسیبشناسی ضایعه زگیلی، تغییرات بدخیمی را نشان داد(۱۱).
همگی بیماران بررسی شده در این مطالعه، حداقل درمقطعی از زمان، تحت درمان با رژیم سه دارویی پردنیزولون+سیكلوسپورین+ آزاتیوپرین بودهاند. ولی آسیبشناسی هیچیك از ضایعات زگیلی تغییرات بدخیمی و ترانسفورماسیون نئوپلاستیك را نشان نداد و فقط در سه مورد، تغییرات دیسپلاستیك گزارش شد.
میزان زگیل و سرطانهای پوستی غیرملانومایی با مدت زمان پیوند نسبت مستقیم دارد و با افزایش این زمان میزان ضایعات زگیلی و سرطانهای پوستی غیرملانومایی نیز در این بیماران افزایش مییابد. در یك مطالعه، ۴۰% بیماران پیوند كلیه كه بیش از ۹ سال از مدت پیوند آنها میگذشته است، مبتلا به سرطانهای پوستی غیرملانومایی بودهاند(۱۲). متوسط زمان پیوند در بیمارانی كه در مطالعه ما بررسی شدند، ۴۹ماه (كمتر از ۵ سال) بوده است كه شاید این امر توجیه كننده عدم تغییرات بدخیمی و شیوع كم تغییرات دیسپلاستیك درآسیبشناسی ضایعات زگیلیاین بیماران باشد.
به جز مدت زمان مهار سیستم ایمنی، سایرعواملی كه همراه با افزایش خطر SCC و BCC در بیماران پیوند كلیه میباشد عبارتند از : سن بالای بیمار هنگام پیوند، وجود كراتوزآكتینیك، جنس مرد و شغل بیرون از خانه. شرح حال مصرف تنباكو با خطر ایجاد SCC همراه میباشد(۱۳).
به هر حال با توجه به شیوع نسبتاً بالای زگیل در بیماران پیوند كلیه، شناخته شدن نقش HPV در ایجاد سرطانهای پوستی غیرملانومایی در این بیماران، اینكه همیشه از روی ظاهر بالینی ضایعات نمیتوان تغییرات آسیبشناسی آنها را خصوصاً در مواردیكه مدت زمان زیادی از پیوند گذشته باشد پیشبینی نمود، آموزش مداوم بیمار در رابطه بامعاینه پوست به طور منظم ضروری میباشد. در مواردیكه خطر ایجاد بدخیمی پوستی در بیمار بالا میباشد (مثل شغل خارج از خانه و ضایعات بدخیم قبلی)، معاینه منظم پوست و آموزش بیمار در مورد استفاده از ضدآفتابها و محافظت از نور آفتاب امری بسیار ضروری میباشد(۱۴).
منابع
۱-Androphy EJ, Beutner K, Olbricht S. Human papillomavirus infection. In: Arndt KA, Leboit PE, Robinson JK, et al (eds). Cutaneous medicine and surgery. Philadelphia: W.B. Saunders Company, ۱۹۹۶:۱۱۰۵.
۲-Blessing K, Mclaren KM, Benton EC, et al. Histopathology of skin lesions in renal allograft recipients: an assessment of viral features and dysplasia. Histopathology ۱۹۸۹;۱۴: ۱۲۹-۳۹.
۳-Odom RB, James WD, Berger TG. Viral diseases. In: Odom RB, James WD, Gerger TG (eds). Andrews’ diseases of the skin. Philadelphia: W.B. Saunders Company, ۲۰۰۰:۵۱۸.
۴-de Jong-Tieben LM, Berkhout RJ, Ter Schegget J, et al. The prevalence of human papillomavirus DNA in benign keratotic skin lesions of renal transplant recipients with and without a history of skin cancer is equally high: a clinical study to assess risk factors for keratotic skin lesion and skin cancer. Transplantation ۲۰۰۰; ۶۹: ۴۴-۴۹.
۵-Leigh IM, Buchanan JA, Harwood CA, et al. Role of human papillomavirus in cutaneous and oral manifestations of immune suppression. J Acquir Immune Defic Syndr ۱۹۹۹; ۲۱: ۴۹-۵۷.
۶-Bens G, Wieland U, Hofmann A, et al. Detection of new human papillomavirus
sequences in skin lesions of a renal transplant recipient and chracterization of one complete genome related to epidermodysplasia verruciformis- asso-ciated types. J Gen Virol ۱۹۹۸; ۷۹: ۷۷۹-۸۷.
۷-de Villiers EM, Lavergene D, McLaren K, et al. Prevailing papillomavirus types in non-melanoma carcinomas of the skin in renal allograft recipients. Int J Cancer ۱۹۹۷; ۷۳: ۳۵۶-۶۱.
۸-Boxman IL, Brekhout RJ, Mulder LH, et al. Detection of human papillomavirus DNA in plucked hairs from renal transplant recipients and healthy volunteers. J Invest Dermatol ۱۹۹۷; ۱۰۸: ۷۱۲-۱۳.
۹-Mansat-Krzyzanowska E, Dantal J, Hourmant M, et al. Frequency of mucosal HPV DNA detection (types ۶/۱۱, ۱۶/۱۸, ۳۱/۳۵/۵۱) in skin lesions of renal transplant patients. Transpl Int ۱۹۹۷; ۱۰: ۱۳۷-۴۱.
۱۰-Shamanin V, zur Hausen H, Lavergne D, et al. Human papilloma-virus infections in nonmelanoma skin cancers from renal transplant recipients and immuno-suppressed patients. J Natl Cancer Inst ۱۹۹۶; ۸۸: ۸۰-۱۱.
۱۱-Barbera A, Tessari G, Talamini G, et al. Analysis of risk factors for cutaneous warts in renal transplant recipients. Nephron ۱۹۹۷; ۷۷: ۴۲۲-۲۶.
۱۲-Glover MT, Niranjan N, Kwan JT, et al.
Non-melanoma skin cancer in renal transplant recipients: the extent of the problem and a strategy for management. Br J Plast Sug ۱۹۹۴; ۴۷: ۸۶-۸۹.
۱۳-Ramsay HM, Fryer AA, Reece S. et al. Clinical risk factors associated with
nonmelanoma skin cancer in renal transplant recipients. Am J Kidney Dis ۲۰۰۰; ۳۶: ۱۶۷-۷۶.
۱۴-Cowen EW, Billingsley EM. Awareness of skin cancer by kidney transplant patients. J Am Acad Dermatol ۱۹۹۹
دكترفریبا ایرجی۱ ، دكتر اسداله كیانی۲ ، دكتر شهرزاد شهیدی۳ ، دكتر رامش وهابی۴
استادیار گروه پوست، ۲-دستیار گروه پوست، ۳- استاد یار گروه داخلی، ۴-استاد یارگروه آسیبشناسی؛ دانشگاه علوم پزشكی اصفهان
منبع : پایگاه جامع اطلاع رسانی پزشکان ایران
همچنین مشاهده کنید
نمایندگی زیمنس ایران فروش PLC S71200/300/400/1500 | درایو …
دریافت خدمات پرستاری در منزل
pameranian.com
پیچ و مهره پارس سهند
خرید میز و صندلی اداری
خرید بلیط هواپیما
گیت کنترل تردد
غزه آمریکا طالبان توماج صالحی حجاب رئیسی رهبر انقلاب سریلانکا کارگران پاکستان مجلس شورای اسلامی دولت
آتش سوزی کنکور سیل هواشناسی تهران سازمان سنجش شهرداری تهران پلیس سلامت فراجا قتل وزارت بهداشت
خودرو دلار ارز قیمت خودرو قیمت دلار قیمت طلا بازار خودرو ایران خودرو بانک مرکزی قیمت سکه مسکن سایپا
ترانه علیدوستی تلویزیون فیلم سینمای ایران کتاب مهران مدیری تئاتر شعر سینما
کنکور ۱۴۰۳
اسرائیل رژیم صهیونیستی جنگ غزه فلسطین روسیه حماس اوکراین طوفان الاقصی جنگ اوکراین اتحادیه اروپا ترکیه انگلیس
فوتبال پرسپولیس استقلال بارسلونا بازی ژاوی باشگاه پرسپولیس باشگاه استقلال فوتسال تراکتور لیگ برتر انگلیس تیم ملی فوتسال ایران
تیک تاک همراه اول بنیاد ملی نخبگان تسلا فیلترینگ ناسا تبلیغات ایلان ماسک اپل
مالاریا سلامت روان کاهش وزن استرس داروخانه پیری دوش گرفتن