سه شنبه, ۴ اردیبهشت, ۱۴۰۳ / 23 April, 2024
مجله ویستا
مالاریا

این بیماری به ۱۶۰۰ سال قبل از میلاد برمی گردد. Hippcrates ، پزشکی که بعنوان پدر طب شناخته می شود. این بیماری را در قرن ۴ ، ۵ میلادی تعریف کرد. مالاریا در ایالات متحده در طول قرن ۱۹ و اوایل قرن ۲۰ شیوع داشت . با استفاده از داروها و حشره کش ها ، مالاریا برای دوره ای کوتاه در اواسط قرن بیستم تحت کنترل در آمد. اما با بروز انگل های مقاوم به دارو و همچنین پشه های مقاوم به حشره کش ها،طغیان مجدد این بیماری رخ داد. هر چند، بطور واقعی این بیماری در کشورهای آسیایی، آفریقایی و آمریکای مرکزی و جنوبی ، هنوز شایع است.
مالاریا یکی از علتهای عمده مرگ ناشی از عفونت در جهان می باشد. بطوریکه سالانه مرگ ناشی از مالاریا ،۷۰۰۰۰۰ تا ۷/۲ میلیون نفر برآورده شده است. بیش از ۷۵ درصد این مرگ ها در کودکان در آفریقای نیمه حاره رخ می دهد.
مالاریا به دنبال نیش زدن افراد بوسیله پشه آلوده به انگل منتقل می شود. انگل پس از ورود به جریان خون ؛ مهاجرت به کبد کرده ؛ و با آلوده کردن سلولهای کبدی، باعث پاره شدن آنها شده و مجدداً به جریان خون وارد می شود. که در این مرحله به تکثیر در سلولهای خونی می پردازد. بالاخره پشه دیگر فرد را نیش می زند، که بدنبال آن سلولهای آلوده شده به انگل را وارد دستگاه گوارش خود می کند. که این پشه باعث انتقال بیماری به اشخاص دیگر می شود.
● علائم و نشانه ها
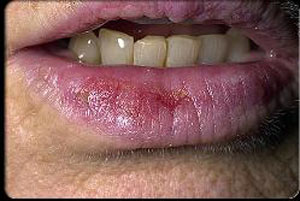
عفونت مالاریا ، عمدتاً بوسیله حملات عود کننده و علائم و نشانه های ذکر شده در زیر نشخص می شود:
▪ لرز متوسط تا شدید
▪ تب بالا
▪ عرق فراوان هنگامی که دمای بدن می افتد.
▪ احساس ناخوشی و بی قراری
● علائم و نشانه ها
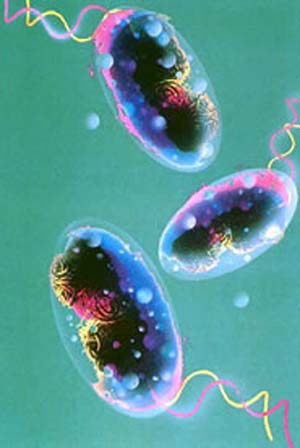
انگلی که باعث مالاریا می شود. پلاسمودیوم نام دارد. در حدود ۱۷۰ گونه پلاسمودیوم وجود دارد ، اما تنها چهار نوع باعث مالاریا در انسان می شود :
▪ پلاسمودیوم فالسیپارم : این گونه، گونه اصلی در آفریقا است ، شدیدترین علائم را بروز داده و با بیشترین مرگ های ناشی از مالاریا در ارتباط است.
▪ پلاسمودیوم ویواکس : این گونه در مناطق حاره از آسیا دیده می شود. علائم با شدت کمتر از مورد بالا بروز می کند هر چند در بدن ( کبد) باقی مانده و می تواند باعث عود علائم تا ۳ سال شود.
▪ پلاسمودیوم مالاریه: این گونه در آفریقا وجود دارد. این گونه ، باعث علائم تیپیک مالاریا می شود. اما می تواند در مواقع نادر، برای سالها در جریان خون بدون ایجاد علائم باقی بماند .
▪ پلاسمودیوم اُوال: این گونه بیشتر در آفریقا مشاهده می شود. بطور نادر می تواند باعث عفونت عود کننده شود.
ناقل پلاسمودیوم به انسان ، پشه ماده آنوفل می باشد. هنگامی که پشه فرد آلوده را نیش می زند، جنس Male و Female پلاسمودیوم ( گاموتوسیت ) توسط نیش پشه گرفته می شود. که این گامتوسیت ، تشکیل اووسیت در معده پشه می کند. این اووسیت ها، در حدود یک هفته بالغ و پاره شده و هزاران سلول که اسپروزیت نامیده می شود را از غدد بزاقی پشه به بیرون می فرستد.
هنگامی که پشه شخص دیگری را نیش می زند، اسپروزیت را به جریان خون وارد می کند. اسپروزیت سریعاً خود را به کبد ، جایی که در آن در طی یک هفته یا بیشتر هزاران مروزوئیت تشکیل می دهد، می رساند.
در بعضی موارد عفونت پلاسمودیوم ویواکس و پلاسمودیوم اوال ، این تشکیلات در کبد برای یک دوره طولانی باقی می ماند و پس از آن با همان شدت مجدداً، ایجاد دوره های عود کننده می کند. بعد از بالغ شدن مروزوئیت سلولهای عفونی پاره شده و مروزوئیت ها را به جریان خون
می فرستد که آنها سلولهای قرمز خونی را درگیر می کنند.
در سلولهای خونی ، آنها مجدداً تکثیر یافته و تبدیل به تروفوزوئیت ، فرم دیگر پلاسمودیوم و گامتوسیت می شوند که مورد دوم بوسیله پشه بعدی برای شروع چرخه دیگر گرفته می شود.
هنگامی که سلولهای قرمز خونی پاره می شود. انگلها سلولهای خونی متعددی را درگیر
می کنند. هنگامی که دسته ای از سلولهای خونی پاره می شود – بسته به نوع پلاسمودیوم ، ۴۸ تا ۷۲ ساعت طول می کشد تا در – شخص حملات تب لرز و تعریق بروز دهد. بطور معمول ۱۰ تا ۴ هفته پس از نیش زدن پشه علائم و نشانه ها بروز می کنند.
در بسیاری از بیماران ، داروها سیستم ایمنی را در راستای توقف عفونت کمک می کنند. اما در بعضی موارد ، بخصوص در اطفال که سیستم ایمنی آنها هنوز به پارازیت ها سازگار نشده است، عوارض عفونت ها شایع می باشد. حتی منجر به مرگ می گردد. پلاسمودیوم فالسیپارم قادر به درگیری تعداد زیادی از سلولهای خونی نسبت به دیگر انواع پلاسمودیوم می باشد و می تواند در چند ساعت بعد از شروع د رسلولهای خونی ، باعث مرگ شود.
یک زن حامله قادر به انتقال عفونت به جنین خود می باشد مالاریا همچنین بوسیله انتقال خون ، بخصوص در آفریقا می باشد. در آمریکا گامهایی در راستای پیشگیری از این نوع انتقال برداشته شده که براساس آن هر شخص که از مناطق آندیتد آمده باشد برای یک دور زمانی از اهداء خون منع می شود.
● عوامل خطر
در صورتیکه شما در منطقه ای زندگی می کنید و یا قصد مسافرت به منطقه ای را دارید که شیوع مالاریا بالا می باشد. امکان آلودگی شما وجود دارد. افرادی که در این نواحی زندگی می کنند ممکن است به این بیماری در طول زندگی خود ایمن شوند.
هنگامی شما توصیه های طبی را شروع می کنید که بخاطر عفونت مالاریا یک ناخوشی مشابه آنفولانزا یا بعضی دیگر از بیماریهای ویروسی ، تظاهر می کند. در صورت زندگی در یک ناحیه مالاریا خیز و یا ۱۲ ساعت پس از مسافرت به این مناطق اگر یک ناخوشی به همراه تب مبتلا شدید به آن بعنوان یک علامت هشدار دهنده توجه نمائید و به پزشک خود مراجعه کنید و در مورد مسافرت خود نیز به او اطلاع دهید.
● غربالگری و تشخیص
بعد از توجه کردن به علائم بالینی و سابقه مسافرت توسط پزشک شما ، ممکن است
نمونه ای از خون شما برای مشاهده زیر میکروسکوپ تهیه کند. دو نمونه خون که در فواصل ۶ تا ۱۲ ساعته معمولاً می تواند وجود انگل مالاریا و نوع آن را مشخص کند. این امکان وجود دارد که در همان زمان به دو نوع پلاسمودیوم نیز مبتلا باشید.
● عوارض
بیشتر عوارض مالاریا ، ناشی از پلاسمودیوم فالسیپارم می باشد، در بین عوارض تخریب وسیع سلولهای قرمز خونی باعث کم خونی شدید می شود. اگر سلولهای خونی پر از انگل باعث انسداد عروق ریز در مغز شود ( مالاریای مغزی ) ممکن است تورم مغز یا آسیب مغزی رخ دهد.
● دیگر عوارض شامل :
▪ مسائل تنفسی، در موارد شدید که باعث تجمع مایع در ریه می شود. ( تورم ریوی )
▪ از دست دادن آب بدن
▪ نارسایی کبد
▪ نارسایی کلیه
▪ پارگی طحال
در صورت عدم درمان مالاریا فالسیپارم در چند ساعت می تواند کشنده باشد.
● درمان
عفونت مالاریا ، بخصوص با پلاسمودیوم فالسیپارم ، یک اورژاس پزشکی در ایالات متحده محسوب می گردد و افراد آلوده باید بستری شوند .
● در بیشتر موارد، مالاریا بطور مؤثر با یک یا بیشتر از درمانهای زیر درمان می شود.
▪ کلروکین
▪ سولفات کنین
▪ هیدروکسی کلروکین
▪ ترکیب سولفادوکسین و پریتمامین (Pyrimethamain )
▪ مفلوکین
▪ ترکیب Atovaqvone و Drgouamil
▪ داکسی سیکلین
● از دیگر داروهای ضد مالاریا ، که اغلب در آسیا و دیگر نقاط جهان تجویز می شود.
▪ Artesunat نمونه ای از یک Artemisinin می باشد.
▪ Halofamtrine ، گاهی اوقات برای درمان مالاریا تجویز می شود، هر چند در آمریکا کاربرد ندارد . بیمارانی که مفلوکین برای پیشگیری از مالاریا استفاده می کنند و بیماران با مسائل قلبی، نباید Falofantrine دریافت کنند، زیرا می تواند خطرناک و حتی کشنده باشد.
▪ پریماکین Pirmaquine ممکن است برای از بین بردن شکل غیر فعال کبدی انگل و همچنین پیشگیری از عود تجویز شود.
با اینحال مرکز کنترل و پیشگیری بیماریها CDC ، در مورد پریماکین در زنان حامله و یا افراد با کمبود آنزیم G۶ PD، هشدار داده است و تجویز آن باید پس از بررسی این آنزیم صورت گیرد. بسته به شدت بیماری، داروها به دو شکل تزریقی وریدی و خوارکی موجود است و در بعضی کشورها، ممکن است به شکل شیاف تجویز شود.
پس از درمان احساس ضعف و خستگی ممکن است رخ دهد، که ممکن است تا چند هفته قبل از بهبودی کامل طول بکشد.
● مقاومت دارویی
تاریخچه داروهای ضد مالاریا ستیز پایدار انگل مقاوم به دارو و جستجو برای کشف داروی جدید و مؤثر مشخص شده است. در بعضی نقاط دنیا، برای مثال مقاومت به کلروکین، عدم کارایی این دارو را بدنبال داشته است. چندین برنامه جهانی ، جهت مقابله با مالاریا شروع شده است، که چندین استراتژی نظیر درمان و پیشگیری پزشکی ، کنترل پشه ها ، تحقیقات مربوط به ژنتیک و همچنین واکسیناسیون را شامل می شود.
اخیراً تجربیات حاصل از درمان، ضد مالاریا و بر روی درمان ترکیبی مشتقات Artemisinins همراه با دیگر داروها نظیر سولفادرکسین ، پریمتامین ، Amodiaquine و مفلوکین متمرکز شده است. این نوع درمان ترکیبی ، مؤثرتر از درمان تک دارویی، بخصوص در کشورهایی با شیوع بالای انگل مقاوم به دارو می باشد. Artemisininsباعث اثر فوری در خون و پاک شدن سریع انگل از آن شده خون و متعاقباً موجب بهبودی در بیمار می شود .
این ترکیبات همچنین می توانند در کاهش انتقال بیماری بوسیله کاهش گامتوسیت در جریان خون، ( نوع عفونت زا انگل) کمک کنند. مدارک کمی در مقاومت به Artemisinon وجود دارد و ترکیب آن با داروهای دیگر، گرانتر می باشد. همچنین رعایت یکسری احتیاطات لازم در انتخاب درمانهای ترکیبی در مناطق جغرافیایی مختلف لازم است تا بدین صورت از استفاده داروهایی که به آنها مقاومت وجود دارد، ممانعت شود. یکی از اهداف تحقیقات مربوطه به مالاریا ، یافتن داروهای مشابه است که قبلاً به عنوان آنتی مالاریا استفاده نشده و بدین ترتیب خطر مقاومت دارویی کمتر شود. در نهایت تحقیقاتی بیشتر برای اثبات کارایی و بی خطر بودن درمانهای ترکیبی، بخصوص در زنان حامله و اطفال که دو گروه آسیب پذیر نسبت به بیماری هستند لازم است.
● پیشگیری
هیچ واکسن مؤثر ضدمالاریا وجود ندارد ، در کشورهای با شیوع بالا ( آندمیک ) پیشگیری بوسیله جلوگیری از نزدیک شدن پشه به انسان می باشد. روشهای پیشگیری شامل استفاده از توری های آغشته به حشره کش ها و استفاده از حشره کش ها است. بیشتر داروهای استفاده شده در درمان مالاریا، در پیشگیری نیز مصرف می شوند. آنتی بیوتیک های نظیر داکسی سیکلین و تتراسیکلین گاهی اوقات در پیشگیری از مالاریا لازمند.
دو یا سه ماه قبل از مسافرت به یک ناحیه آندمیک ، با پزشک خود یا یک متخصص بیماریهای گرمسیری مشاوره نمائید تا مشخص شود آیا شما برای پیشگیری از مالاریا نیاز به دارو دارید؟ همچنین واکسن ها و اطلاعات مربوط به مسافرت را دریافت نمائید. بعلاوه در مورد واکنش جانبی قبلی و احتمالی با پزشک صحبت نمائید.
یکسری داروها نیز عوارض کمتری نسبت به بقیه دارند. همچنین سابقه دارویی اخیر و گذشته را بطور کامل بررسی نمائید تا هرگونه عارضه جانبی احتمالی مشخص شود. بعنوان مثال مفلوکین بطور مکرر باعث تهوع، سرگیجه، بیخوابی، خوابهایVivid (زنده، روشن) می شود. در افراد با اختلالات روانی مفولکین باعث بدتر شدن علائم می شود. داکسی سیکلین باعث رنگ گرفتن دندانها ( لکه دار شدن) در کودکان زیر ۸ سال، و همچنین راشهای (ضایعات پوستی) ناشی از نور آفتاب می شود. Malarone در افراد با آسیب شدید کلیوی می تواند خطرناک باشد.
در صورت حامله بودن، از مسافرت به نواحی آندمیک مالاریا، خودداری نمائید. اگر این امکان وجود ندارد، پزشک شما می تواند داروهایی که برای شما در پیشگیری مناسب هستند نظیر کلروکین و ملفلوکین را تجویز نماید. مصرف Malarone و داکسی سیکلین در زنان حامله می تواند به جنین آسیب برساند. برای درمان پیشگیری کننده، شما بطور عمومی داروهای تجویز شده را یک تا دو هفته قبل از مسافرت، در طی مسافرت و تا چهار هفته بعد از برگشتن از مسافرت مصرف نمائید. افزایش دوز آنتی مالاریا می تواند کشنده باشد، به همین خاطر باید با دقت و با میزان تجویز شده دریافت شود. CDC همچنین اقدامات زیر را برای افزایش اثر پیشگیری توصیه می کند .
● استفاده از داروهای دفع کننده
از داروهای دفع کننده حشرات اسپری DEET می باشد که برای نواحی بدون پوشش پوست مصرف می شود و همچنین اسپری های حشره کش که باعث از بین بردن پشه ها در محل خواب می شود.
● لباس های پوشاننده ، محافظ
در زمان فعالیت پشه ها، هنگام غروب ، شلوار و لباسهایی با آستین بلند بپوشید.
● استفاده از توری ها
اگر شما در یک مکان فاقد تهویه هوا یا توری اسکان دارید، زیر پشه بندهائی که آغشته به پرمترین ( یک حشره کش) هستند بخوابید. این پشه بندها در بسیاری از فروشگاههای مسافرتی موجود است .
شما همچنین در این فروشگاهها ، می توانید لوازم محافظت کننده دیگر نظیر کلاههایی که دارای توری ضد حشره می باشند، برای پوشاندن صورت و گردن استفاده نمائید.
منبع : دانشگاه علومپزشکی بوشهر
همچنین مشاهده کنید
نمایندگی زیمنس ایران فروش PLC S71200/300/400/1500 | درایو …
دریافت خدمات پرستاری در منزل
pameranian.com
پیچ و مهره پارس سهند
خرید میز و صندلی اداری
خرید بلیط هواپیما
گیت کنترل تردد
ایران پاکستان مجلس شورای اسلامی رئیسی ایران و پاکستان سید ابراهیم رئیسی حجاب دولت مجلس دولت سیزدهم رهبر انقلاب رئیس جمهور
تهران آتش سوزی سازمان هواشناسی بارش باران شهرداری تهران پلیس سیل سلامت قتل وزارت بهداشت حج عمره آموزش و پرورش
بانک مرکزی قیمت خودرو ایران خودرو خودرو قیمت دلار بازار خودرو قیمت طلا سایپا دلار بورس مالیات تورم
ترانه علیدوستی تلویزیون سینمای ایران سریال کتاب سینما نمایشگاه کتاب معماری تئاتر سعدی فیلم سینمایی
دانشجویان دانش بنیان دانشگاه آزاد اسلامی کنکور ۱۴۰۳
رژیم صهیونیستی اسرائیل آمریکا غزه روسیه جنگ غزه فلسطین ترکیه عملیات وعده صادق چین حماس اوکراین
فوتبال پرسپولیس استقلال فوتسال باشگاه پرسپولیس بازی رئال مادرید بارسلونا سپاهان باشگاه استقلال لیگ برتر دیوید تیلور
هوش مصنوعی ایلان ماسک ژاپن همراه اول تلگرام ناسا تبلیغات اپل فناوری موبایل سامسونگ گوگل
پیری یبوست کاهش وزن دمنوش صبحانه